Versión 1 - 22/12/2023
Un conjunto de estudios observacionales con cerca de 1 millón de participantes, muestra que en pacientes con obesidad mórbida* la cirugía bariátrica se asocia, después de 5 años, a una reducción del riesgo de muerte cardiovascular y por todas las causas, infarto miocárdico y ataque cerebrovascular. Por tanto, se sugiere que en pacientes con factores de riesgo cardiovascular concurrentes, se consideren estos procedimientos en el marco de programas integrales para manejo de la obesidad.
*IMC ≥40 Kg/m2
Certeza en la evidencia: muy baja por riesgo de sesgo serio e inconsistencia.
Otros mensajes clave: El beneficio de la cirugía bariátrica fue similar en población con y sin diabetes mellitus
Es importante saber lo que no se conoce:
- Se desconoce si el efecto difiere de acuerdo a las técnicas de cirugía bariátrica
- Se desconoce el efecto de la cirugía bariátrica en la incidencia de fibrilación auricular.
Antecedentes
La obesidad se ha convertido en una pandemia con serias implicaciones para la salud, incluyendo un marcado aumento en el riesgo de enfermedades cardiovasculares (ECV). Su prevalencia ha ido en aumento desde la década de 1980, con 603.7 millones de adultos afectados en 2015 y un estimado de prevalencia global del 20% para el 2030 (1,2).
En este panorama, la cirugía bariátrica ofrece un enfoque prometedor para el manejo de la obesidad. Las hipótesis que explicarían su beneficio van más allá del efecto sobre los factores de riesgo cardiovascular (3-5). Estos incluyen la mejoría en la resistencia a la insulina, reducción de marcadores inflamatorios, niveles de leptina y otras adipoquinas, cambios que pudieran indicar mejoría en la masa y función del tejido adiposo (6,7).
A pesar de que se conocen los beneficios de la reducción de peso (8,9), el porcentaje de pérdida y su mantenimiento en el tiempo varían según las estrategias utilizadas. La modificación en el estilo de vida (10) y la inclusión de terapias farmacológicas disponibles en Colombia, podrían conseguir una reducción máxima del 10% (11,12). En tanto, la cirugía bariátrica (bypass gástrico y la gastrectomía en manga) reduce entre 20-45% del peso de manera sostenida, especialmente en pacientes con IMC mayor a 40 kg/m2 o mayor a 35 kg/m2 con comorbilidades relacionadas con la obesidad (13-15).
Específicamente en adultos con obesidad y diabetes, el beneficio es consistente (16-18) y se ha asociado con una remisión a largo plazo de la diabetes (RR 5.90, IC95% 3.75–9.28) y reducción relativa de las complicaciones microvasculares (63%), macrovasculares (48%) y la mortalidad (79%) (16). Las complicaciones atribuibles a esta intervención dependen de las técnicas empleadas. No obstante, su prevalencia es menor al 10% para el corto plazo (fistula, constricciones, sangrado) y hasta 25% en el largo plazo (v.g. reflujo gastroesofágico con gastrectomía en manga) (19). Por su balance riesgo/beneficio la cirugía bariátrica se ha recomendado como opción de tratamiento en las guías vigentes de diabetes (20).
Este Recado aborda la literatura reciente que explora la eficacia y seguridad de la cirugía bariátrica en población con obesidad mórbida con o sin diabetes mellitus.
Información en la que se basa este Recado
La estrategia de búsqueda incluyó los términos “Obesity”, “Bariatric Surgery”, “Cardiovascular disease”, “Mortality”, “Adverse Cardiac Events”, “Myocardial Infarction”, “Heart Failure” y “Stroke” en las bases de datos Medline/Pubmed, Embase y Cochrane. Se emplearon filtros para revisiones sistemáticas.
De 341 registros recuperados (sin duplicados) se consideraron relevantes 7 estudios (21-27). Ante la ausencia de síntesis de ensayos clínicos, se seleccionó la revisión sistemática (RS) de ven Veldhuisen et al. (24) dada la relación entre el número de estudios y los desenlaces evaluados, rigor metodológico y vigencia.
La RS combinó los resultados de 39 estudios de cohorte, en su mayoría retrospectivos (73%), con 907.733 participantes adultos. Se comparó el efecto de la cirugía bariátrica contra el cuidado estándar. Así mismo, el grupo control fue pareado por edad, sexo e IMC. Los desenlaces evaluados fueron muerte cardiovascular y por todas las causas, infarto miocárdico, ataque cerebrovascular, falla cardíaca y fibrilación auricular. No se evaluaron desenlaces de seguridad.
Resultados
En la población incluida, la mediana de edad fue de 46 años, el IMC 44 kg/m2, 27% tenían diabetes. La mediana de tiempo de seguimiento fue 5.8 años. La técnica más empleada en la intervención (62.5%) fue el puente gástrico en Y de Roux (sigla en inglés RYGB).
La tabla 1 muestra los resultados de eficacia, donde son consistentes las reducciones en muerte cardiovascular (41%), muerte por todas las causas (45%), infarto miocárdico (42%), ataque cerebrovascular (36%) y falla cardiaca (50%).
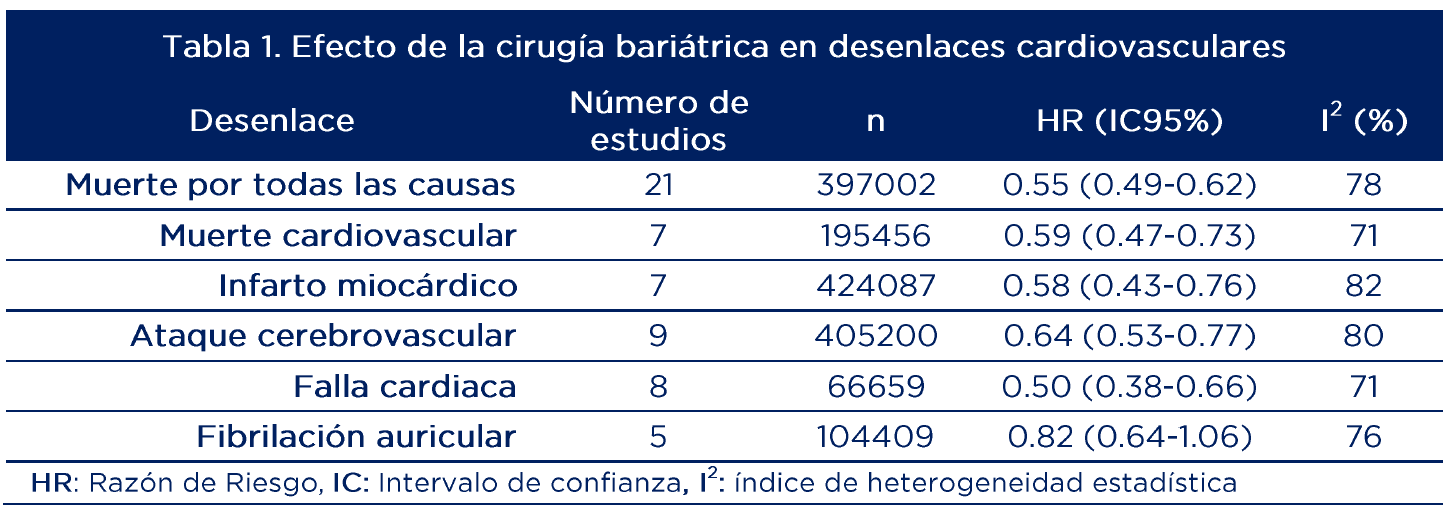
El análisis de sensibilidad por diseño de estudio (prospectivo vs retrospectivo) mostró resultados similares en los desenlaces muerte cardiovascular y por todas las causas. Cuando se evaluaron solo los estudios de calidad aceptable a buena (Puntuación Newcastle-Ottawa ≥2) los hallazgos fueron comparables en muerte cardiovascular y por todas las causas, falla cardiaca y ataque cerebrovascular.
Información sobre la evidencia que soporta este Recado
Los autores de la RS calificaron 20/39 estudios con calidad metodológica aceptable a buena usando la herramienta Newcastle-Ottawa. Por esta razón se infiere que la evidencia tiene riesgo de sesgo serio (por problemas en la selección, seguimiento, medición de desenlaces, confusión, publicación, sesgo residual).
Luego de aplicar la herramienta AMSTAR-2 para RS de intervención (28) se concluye confianza media en el estudio de referencia (anexo 1).
La certeza global en la evidencia a partir de la metodología GRADE (29) se considera muy baja por el riesgo de sesgo serio y la heterogeneidad estadística (I2 ≥50%) no explicada en detalle (tabla GRADE).
Unidad de Síntesis y Transferencia de Conocimiento | Correspondencia: jvillarc@lacardio.org
Rodríguez, J*; Villar J**; Moreno, K**; Cruz, J**; Balcázar M**+
(*)Desarrollo, (**)Edición, (+)Diseminación
¿Tienes una pregunta clínica que nuestra Unidad de Síntesis y Transferencia del Conocimiento pueda resolver a través de evidencia científica?
Sí, enviar pregunta
Referencias
World Health Organization (WHO) [Internet]. Prevalence of obesity among adults, BMI >= 30 (age-standardized estimate) (%); [consultado el 19 de noviembre de 2023]. Disponible en: https://www.who.int/data/gho/data/indicators/indicator-details/GHO/prevalence-of-obesity-among-adults-bmi-=-30-(age-standardized-estimate)-(-).
Smith KB, Smith MS. Obesity Statistics. Prim Care. 2016 Mar;43(1):121-35, ix. doi: 10.1016/j.pop.2015.10.001. Epub 2016 Jan 12.
Vest AR, Heneghan HM, Agarwal S, Schauer PR, Young JB. Bariatric surgery and cardiovascular outcomes: a systematic review. Heart. 2012 Dec;98(24):1763-77. doi: 10.1136/heartjnl-2012-301778.
Puzziferri N, Roshek TB 3rd, Mayo HG, Gallagher R, Belle SH, Livingston EH. Long-term follow-up after bariatric surgery: a systematic review. JAMA. 2014 Sep 3;312(9):934-42. doi: 10.1001/jama.2014.10706.
Srinivasan M, Thangaraj SR, Arzoun H, Thomas SS, Mohammed L. The Impact of Bariatric Surgery on Cardiovascular Risk Factors and Outcomes: A Systematic Review. Cureus. 2022 Mar 20;14(3):e23340. doi: 10.7759/cureus.23340.
Khosravi-Largani M, Nojomi M, Aghili R, Otaghvar HA, Tanha K, Seyedi SHS, Mottaghi A. Evaluation of all Types of Metabolic Bariatric Surgery and its Consequences: a Systematic Review and Meta-Analysis. Obes Surg. 2019 Feb;29(2):651-690. doi: 10.1007/s11695-018-3550-z.
Askarpour M, Alizadeh S, Hadi A, Symonds ME, Miraghajani M, Sheikhi A et al. Effect of Bariatric Surgery on the Circulating Level of Adiponectin, Chemerin, Plasminogen Activator Inhibitor-1, Leptin, Resistin, and Visfatin: A Systematic Review and Meta-Analysis. Horm Metab Res. 2020 Apr;52(4):207-215. doi: 10.1055/a-1129-6785
United States Preventive Services Taskforce [Internet]. Recommendation: Healthy Diet, Physical Activity, and/or Weight Loss to Prevent Cardiovascular Disease in Adults: Behavioral Counseling Interventions | United States Preventive Services Taskforce; [consultado el 19 de noviembre de 2023]. Disponible en: https://www.uspreventiveservicestaskforce.org/uspstf/draft-update-summary/behavioral-counseling-interventions-promote-healthy-diet-physical-activity-weight-loss-prevent-cardiovascular-disease-adults
LeBlanc EL, Patnode CD, Webber EM, et al. Behavioral and Pharmacotherapy Weight Loss Interventions to Prevent Obesity-Related Morbidity and Mortality in Adults: An Updated Systematic Review for the U.S. Preventive Services Task Force [Internet]. Rockville (MD): Agency for Healthcare Research and Quality (US); 2018 Sep. (Evidence Synthesis, No. 168.) Available from: https://www.ncbi.nlm.nih.gov/books/NBK532379/
Ma C, Avenell A, Bolland M, Hudson J, Stewart F, Robertson C, Sharma P, Fraser C, MacLennan G. Effects of weight loss interventions for adults who are obese on mortality, cardiovascular disease, and cancer: systematic review and meta-analysis. BMJ. 2017 Nov 14;359:j4849. doi: 10.1136/bmj.j4849
Dombrowski SU, Knittle K, Avenell A, Araújo-Soares V, Sniehotta FF. Long term maintenance of weight loss with non-surgical interventions in obese adults: systematic review and meta-analyses of randomised controlled trials. BMJ. 2014 May 14;348:g2646. doi: 10.1136/bmj.g2646.
Cornier MA. A review of current guidelines for the treatment of obesity. Am J Manag Care. 2022 Dec;28(15 Suppl):S288-S296. doi: 10.37765/ajmc.2022.89292.
Asociación Colombiana de Endocrinología, Diabetes y Metabolismo. Recomendaciones para el Manejo de la Obesidad, Volumen 1, 2019 [Internet]. [consultado el 19 de noviembre de 2023]. Disponible en: https://www.endocrino.org.co/sites/default/files/2022-08/Rec.%20Obesidad%20Vol.1.pdf
Di Lorenzo N, Antoniou SA, Batterham RL, Busetto L, Godoroja D, Iossa A, et al. Clinical practice guidelines of the European Association for Endoscopic Surgery (EAES) on bariatric surgery: update 2020 endorsed by IFSO-EC, EASO and ESPCOP. Surg Endosc. 2020 Jun;34(6):2332-2358. doi: 10.1007/s00464-020-07555-y.
Sharaiha RZ, Shikora S, White KP, Macedo G, Toouli J, Kow L. Summarizing Consensus Guidelines on Obesity Management: A Joint, Multidisciplinary Venture of the International Federation for the Surgery of Obesity & Metabolic Disorders (IFSO) and World Gastroenterology Organisation (WGO). J Clin Gastroenterol. 2023 Nov-Dec 01;57(10):967-976. doi: 10.1097/MCG.0000000000001916.
Sheng B, Truong K, Spitler H, Zhang L, Tong X, Chen L. The Long-Term Effects of Bariatric Surgery on Type 2 Diabetes Remission, Microvascular and Macrovascular Complications, and Mortality: a Systematic Review and Meta-Analysis. Obes Surg. 2017 Oct;27(10):2724-2732. doi: 10.1007/s11695-017-2866-4
Park CH, Nam SJ, Choi HS, Kim KO, Kim DH, Kim JW et al; Korean Research Group for Endoscopic Management of Metabolic Disorder and Obesity. Comparative Efficacy of Bariatric Surgery in the Treatment of Morbid Obesity and Diabetes Mellitus: a Systematic Review and Network Meta-Analysis. Obes Surg. 2019 Jul;29(7):2180-2190. doi: 10.1007/s11695-019-03831-6
Yang W, Zhan M, Li Z, Sun X, Zhang K. Major Adverse Cardiovascular Events Among Obese Patients with Diabetes After Metabolic and Bariatric Surgery: a Meta-analysis of Matched Cohort and Prospective Controlled Studies with 122,361 Participates. Obes Surg. 2023 Jul;33(7):2098-2107. doi: 10.1007/s11695-023-06634-y
Contival N, Menahem B, Gautier T, Le Roux Y, Alves A. Guiding the non-bariatric surgeon through complications of bariatric surgery. J Visc Surg. 2018 Feb;155(1):27-40. doi: 10.1016/j.jviscsurg.2017.10.012.
ElSayed NA, Aleppo G, Aroda VR, Bannuru RR, Brown FM, Bruemmer D et al., on behalf of the American Diabetes Association. 8. Obesity and Weight Management for the Prevention and Treatment of Type 2 Diabetes: Standards of Care in Diabetes-2023. Diabetes Care. 2023 Jan 1;46(Suppl 1):S128-S139. doi: 10.2337/dc23-S008.
Kwok CS, Pradhan A, Khan MA, Anderson SG, Keavney BD, Myint PK, Mamas MA, Loke YK. Bariatric surgery and its impact on cardiovascular disease and mortality: a systematic review and meta-analysis. Int J Cardiol. 2014 Apr 15;173(1):20-8. doi: 10.1016/j.ijcard.2014.02.026.
Wiggins T, Guidozzi N, Welbourn R, Ahmed AR, Markar SR. Association of bariatric surgery with all-cause mortality and incidence of obesity-related disease at a population level: A systematic review and meta-analysis. PLoS Med. 2020 Jul 28;17(7):e1003206. doi: 10.1371/journal.pmed.1003206.
Sutanto A, Wungu CDK, Susilo H, Sutanto H. Reduction of Major Adverse Cardiovascular Events (MACE) after Bariatric Surgery in Patients with Obesity and Cardiovascular Diseases: A Systematic Review and Meta-Analysis. Nutrients. 2021 Oct 12;13(10):3568. doi: 10.3390/nu13103568.
van Veldhuisen SL, Gorter TM, van Woerden G, de Boer RA, Rienstra M, Hazebroek EJ, van Veldhuisen DJ. Bariatric surgery and cardiovascular disease: a systematic review and meta-analysis. Eur Heart J. 2022 May 21;43(20):1955-1969. doi: 10.1093/eurheartj/ehac071.
Tang B, Zhang Y, Wang Y, Wang X, An Z, Yu X. Effect of bariatric surgery on long-term cardiovascular outcomes: a systematic review and meta-analysis of population-based cohort studies. Surg Obes Relat Dis. 2022 Aug;18(8):1074-1086. doi: 10.1016/j.soard.2022.05.007.
Chandrakumar H, Khatun N, Gupta T, Graham-Hill S, Zhyvotovska A, McFarlane SI. The Effects of Bariatric Surgery on Cardiovascular Outcomes and Cardiovascular Mortality: A Systematic Review and Meta-Analysis. Cureus. 2023 Feb 7;15(2):e34723. doi: 10.7759/cureus.34723.
Raza MM, Njideaka-Kevin T, Polo J, Azimuddin K. Long-Term Outcomes of Bariatric Surgery: A Systematic Review. Cureus. 2023 May 29;15(5):e39638. doi: 10.7759/cureus.39638.
Shea BJ, Reeves BC, Wells G, Thuku M, Hamel C, Moran J et al. AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ. 2017 Sep 21;358:j4008. doi: 10.1136/bmj.j4008.
Brozek JL, Akl EA, Alonso-Coello P, Lang D, Jaeschke R, Williams JW et al: GRADE Working Group. Grading quality of evidence and strength of recommendations in clinical practice guidelines. Part 1 of 3. An overview of the GRADE approach and grading quality of evidence about interventions. Allergy. 2009 May;64(5):669-77. doi: 10.1111/j.1398-9995.2009.01973
