Versión 1 - 28/06/2024
Un estudio de validación de la ruta AHA/ACC 2021 para la atención de pacientes con dolor torácico agudo, adelantado en el servicio de urgencias de centros urbanos y rurales, demostró un desempeño global satisfactorio para clasificar a los pacientes con bajo riesgo de eventos cardiovasculares mayores o muerte. Sin embargo, en pacientes con historia de enfermedad arterial coronaria mostró un rendimiento subóptimo (VPN* <99%) para la incidencia de muerte o infarto agudo de miocardio y eventos cardiovasculares mayores a 30 días. Por lo anterior, se recomienda adelantar, de acuerdo con los recursos locales, una ruta similar para pacientes sin enfermedad arterial coronaria conocida. Para aquellos con historia de enfermedad arterial coronaria, su uso requeriría la aplicación de pruebas adicionales de estratificación interpretadas individualmente.
*VPN: valor predictivo negativo
Certeza en la evidencia: moderada por riesgo de sesgos (información, medición, confusión) (⨁⨁⨁O)
Otros mensajes claves
Al aplicar la ruta diagnóstica que clasifica en dos horas a los pacientes en una zona de inclusión (diagnóstico confirmado), exclusión (diagnóstico descartado) u observación (diagnóstico incierto):
- Se identificó de manera segura y eficiente a casi la mitad (48%) de los pacientes para el alta temprana en el servicio de urgencias.
- Se clasificó al 41.3% de los pacientes en la zona de observación por incertidumbre diagnóstica, requiriendo una reevaluación.
Es importante saber lo que no se conoce:
- Se desconoce el rendimiento de la ruta al emplear otros algoritmos de tiempos de medición de hs-cTn (troponina cardiaca de alta sensibilidad) 0-1h, 0-3h o diferentes ensayos de este biomarcador.
- Se desconoce la seguridad y eficacia de la ruta después de los 30 días de la evaluación índice.
- Se desconoce el desempeño de la ruta en entornos diferentes al del estudio.
Antecedentes
La cardiopatía isquémica es la principal causa de muerte prematura (9.44 millones en 2021) con más de 185 millones de años de vida perdidos (1). A pesar de las herramientas de prevención y manejo (2-4), la carga sigue siendo alta, especialmente en países en desarrollo (5,6). Dentro de sus manifestaciones se incluye el síndrome coronario agudo (SCA) (7), donde su síntoma cardinal, sin excluir otros equivalentes, es el dolor torácico agudo.
Dado que tan solo el 10% de los casos que consultan por dolor torácico agudo corresponden a infartos agudos de miocardio (IAM), la estratificación del riesgo isquémico es crucial para minimizar complicaciones en estos pacientes (8,9). En este sentido, la evidencia muestra mejoría en los resultados clínicos luego de incorporar reglas de predicción clínica (10), algoritmos de troponinas cardiacas de alta sensibilidad (hs-cTn, por sus siglas en inglés) (11,12) y protocolos de diagnóstico acelerado (13,14).
Por ejemplo, un metaanálisis de 32 estudios (n=30,066) sobre tres algoritmos de hs-cTn encontró cifras de sensibilidad entre 93.7 y 99.1% y de valor predictivo negativo (VPN) entre 98.7 y 99.8% para la detencción de IAM. Así mismo, mostró reducciones en el tiempo de diagnóstico a 2 horas y en la estancia hospitalaria en un 30% (12). Similares resultados fueron documentados en el estudio de Mark et al. (15), donde se encontró un VPN superior al 99.5% para eventos cardíacos adversos mayores a 60 días.
En otro estudio con la ruta HEART (16) en 13 servicios de emergencia comunitarios se redujeron las hospitalizaciones y pruebas de estrés no invasivas en 4.39%. Con la misma estrategia, Stopyra et al. (17) encontraron disminuciones del 7% en la tasa de hospitalizaciones y 3.6% en las pruebas cardíacas objetivas a lo largo de un año de seguimiento. Finalmente, Sweeney et al. (18), evaluando una ruta diferente, demostraron una reducción de la tasa de admisiones del 34.2% al 19% y un ahorro de £1.1 millones al año.
A pesar de los resultados favorables descritos, resulta complejo elegir un único modelo o ruta de implementación para la atención del dolor torácico agudo en urgencias debido a la diversidad de estrategias y poblaciones donde fueron validadas (19). En 2021, la Asociación Americana del Corazón (AHA, por sus siglas en inglés) y la Asociación Americana de Cardiología (ACC, por sus siglas en inglés), en un ejercicio de integración de la evidencia, presentaron la ruta de diagnóstico del dolor torácico agudo en urgencias (20). Recientemente se publicó el estudio de validación de la estrategia en varios centros de Estados Unidos (21) el cual reseña este Recado.
Información en la que se basa este Recado
Se presenta una evaluación crítica del estudio de Mahler et al. (21) identificado por monitoreo periódico de repositorios de información.
Este estudio multicéntrico de cohorte evaluó el desempeño de la ruta de dolor torácico agudo de la AHA/ACC de 2021 (figura 1). Los pacientes fueron inscritos prospectivamente en el Registro de Dolor Torácico de Wake Forest desde el 1 de noviembre de 2020 hasta el 31 de julio de 2022 y reclutados en cinco hospitales de Carolina del Norte. En estos, las visitas anuales al servicio de urgencias abarcaron un rango de 20,000 a 114,000.
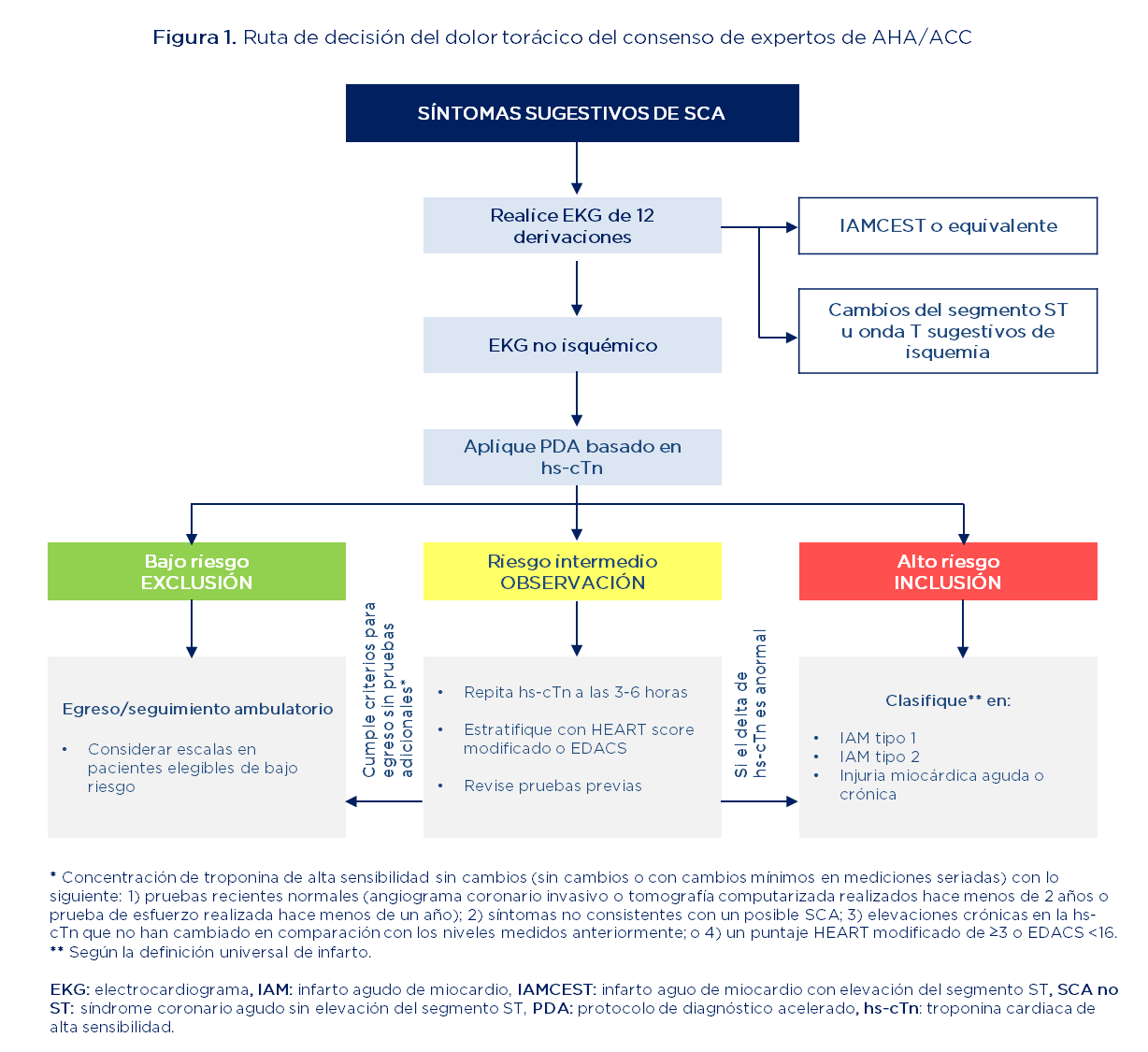
Fuente: adaptado de (21)
La población objetivo fueron pacientes mayores de 18 años, ingresados al servicio de urgencias por sospecha de SCA que tuvieran almenos una medición de hs-cTn y no presentaran IAM con elevación del segmento ST (IAMCEST). Por tanto, se incluyeron pacientes con y sin historia de enfermedad arterial coronaria (EAC), definida como antecedente de infarto agudo de miocardio (IAM), revascularización o estenosis coronaria ≥70%. También se incluyeron aquellos con síntomas distintos al dolor torácico agudo si el centro completaba una evaluación de estratificación de riesgo en la historia clínica.
Se utilizaron las evaluaciones de EKG y las medidas de hs-cTn I de 0 y 2 horas (ensayo Access 2 de Beckman Coulter) para estratificar a los pacientes según la ruta de la AHA/ACC en zonas de exclusión, observación e inclusión, según la sospecha diagnóstica (figura 2). El resultado primario de seguridad fue mortalidad por cualquier causa o IAM a los 30 días, incluyendo la visita índice. Los eventos cardíacos adversos mayores (MACE: compuesto de muerte, IAM y revascularización coronaria) a los 30 días fueron un resultado secundario. También se consideraron la muerte o IAM y MACE en la valoración inicial y a los 30 días.mo
< 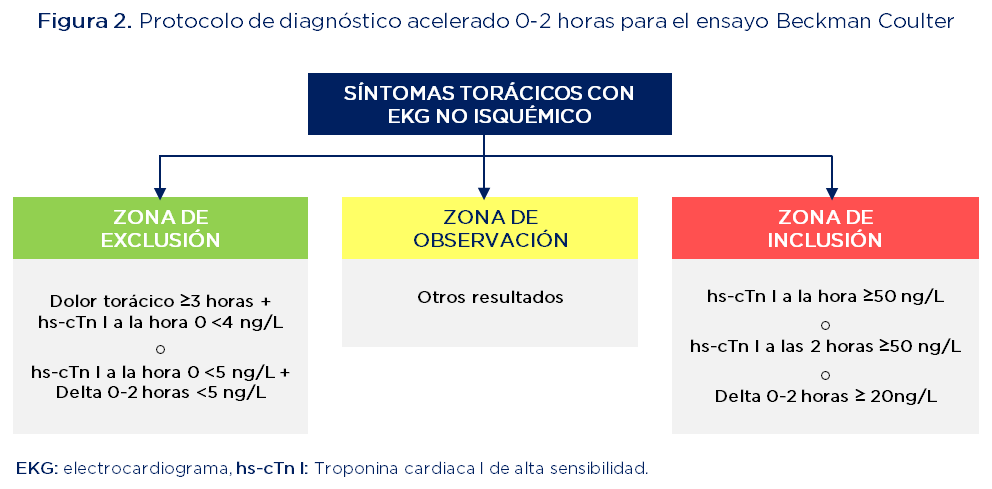
Fuente: adaptado de (21)
Resultados
La cohorte incluyó 14,395 participantes sin IAMCEST con una evaluación completa de la ruta de la AHA/ACC. El 51.7% fueron mujeres, el 65.3% blancos la mediana de edad fue de 56 años (Q1-Q3: 44-68) y el 23.5% (n=3,386) tenían EAC conocida. De estos, el 20% se clasificaron en la zona de exclusión y 1.5% (n=10) murieron o presentaron IAM a 30 días (Anexo 1).
La tabla 1 muestra los desenlaces de seguridad a 30 días según el estado de la EAC en cada zona clasificada por la ruta. Se observó que los pacientes con EAC conocida tuvieron un mayor riesgo de eventos adversos a 30 días a lo largo de la ruta y que en el grupo sin EAC conocida clasificado en la zona de exclusión la tasa de eventos a 30 días fue menor al 1%. La tabla 2 presenta los hallazgos con relación al desempeño diagnóstico de la ruta.
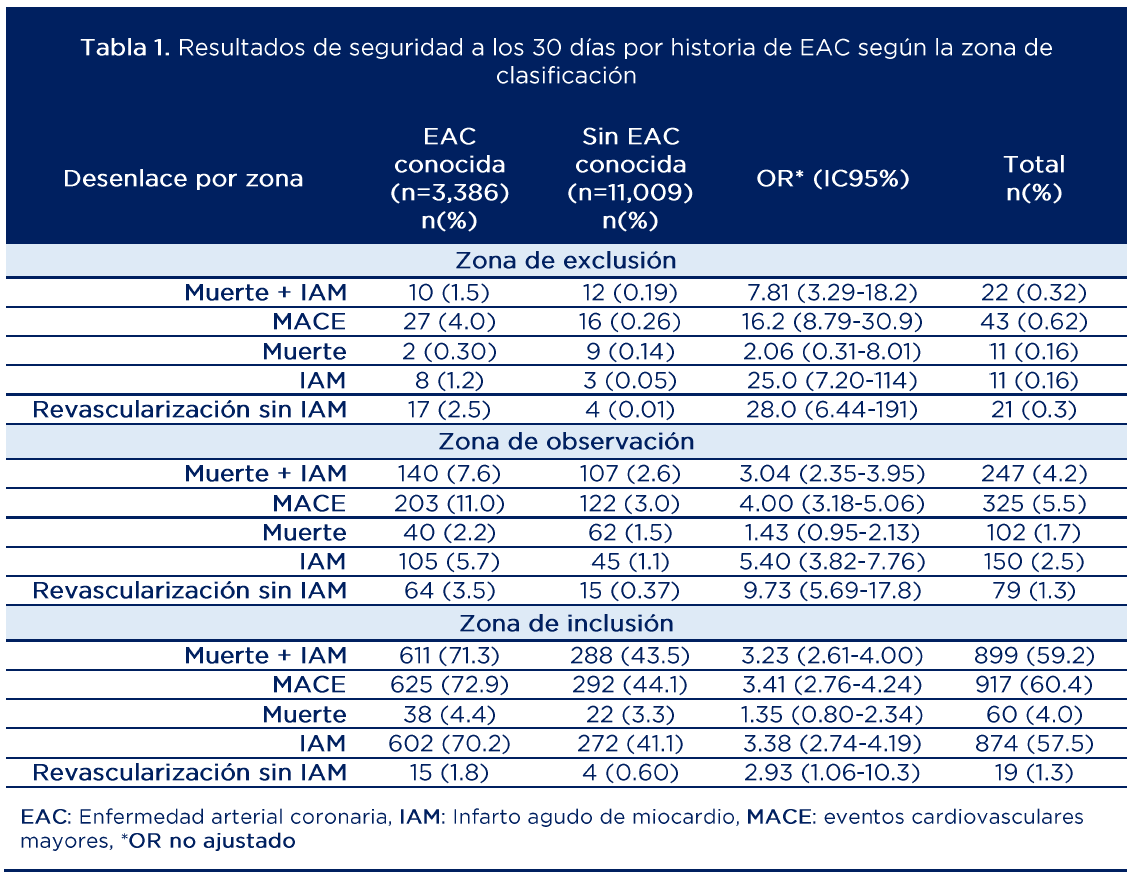
Fuente: adaptado de (21)
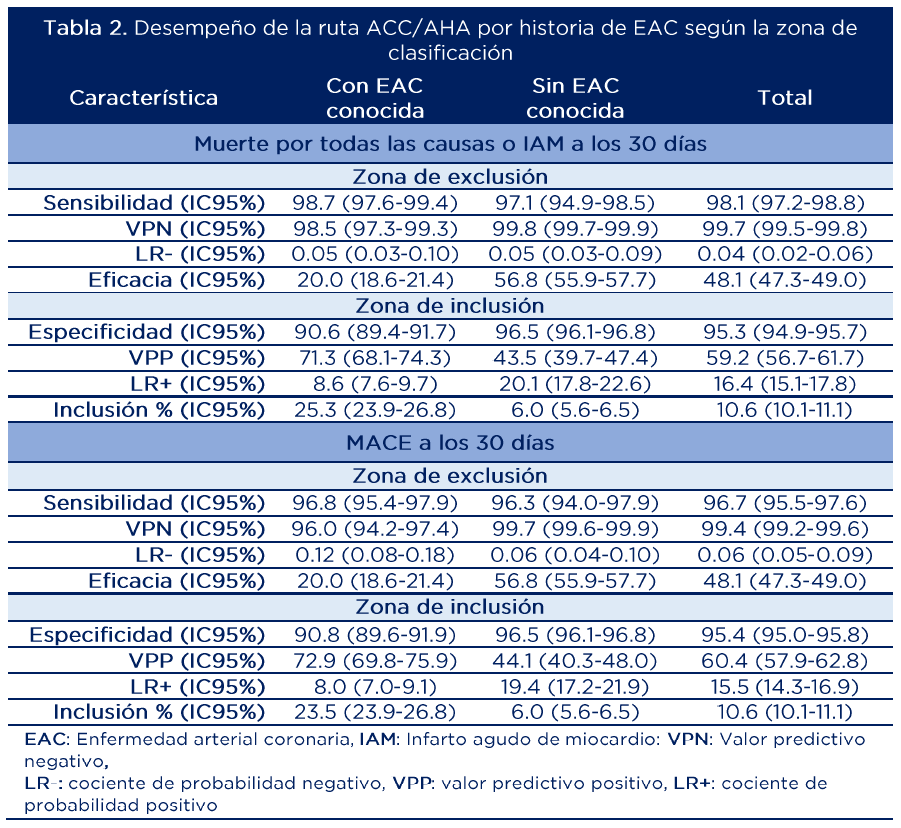
Fuente: adaptado de (21)
Aunque las cifras parecen indicar un buen desempeño de la ruta en la identificación de eventos a 30 días en pacientes con y sin EAC, en la literatura se ha delimitado un umbral clínico mínimo de VPN del 99% (máximo 1% de los casos con hs-cTn negativa) (12). Esto significa que dentro del subgrupo de pacientes con EAC conocida la ruta podría tener un desempeño subóptimo, ya que presenta VPN de 98.5% para muerte o IAM a 30 días y 96.0% para MACE a 30 días.
La tabla 3 muestra las medidas de efecto ajustadas para los desenlaces de interés. Los OR ajustados señalan que los pacientes con EAC conocida tienen al menos 2.34 veces más riesgo de eventos adversos a 30 días en comparación con aquellos sin EAC conocida.
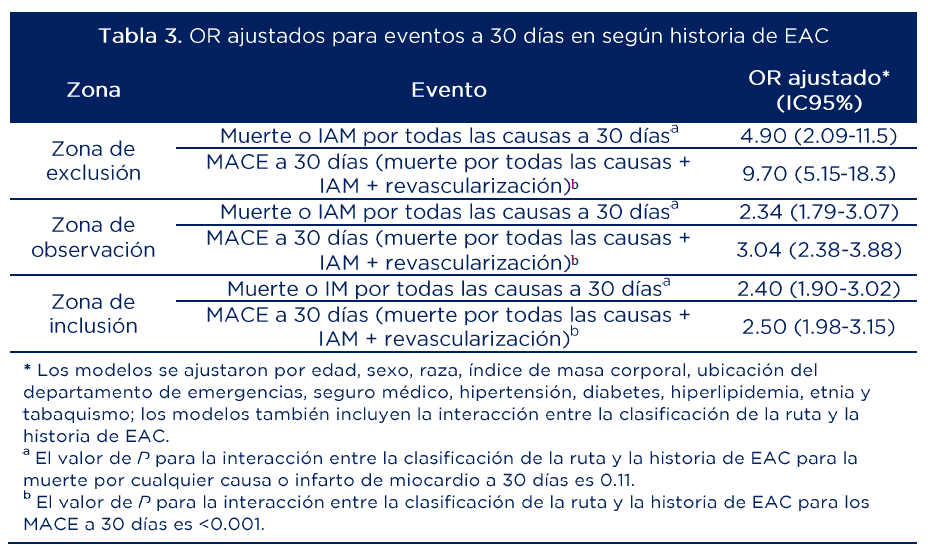
Fuente: adaptado de (21)
Información sobre la evidencia que soporta este recado
Luego de aplicar la herramienta QUADAS 2 (22) se concluyó riesgo moderado por sesgos de información, medición y confusión (Anexo 2). La certeza global en la evidencia a partir de la metodología GRADE (23) se consideró moderada por riesgo de sesgo (Anexo 3).
Unidad de Síntesis y Transferencia de Conocimiento | Correspondencia: jvillarc@lacardio.org
Rodríguez, J*; Villar J**; Moreno, K**; Cruz, J**; Balcázar M**+
(*)Desarrollo, (**)Edición, (+)Diseminación
¿Tienes una pregunta clínica que nuestra Unidad de Síntesis y Transferencia del Conocimiento pueda resolver a través de evidencia científica?
Sí, enviar pregunta
Referencias
Vaduganathan M, Mensah GA, Turco JV, Fuster V, Roth GA. The Global Burden of Cardiovascular Diseases and Risk: A Compass for Future Health. J Am Coll Cardiol. 2022 Dec 20;80(25):2361-2371. doi: 10.1016/j.jacc.2022.11.005
Arnett DK, Blumenthal RS, Albert MA, Buroker AB, Goldberger ZD, Hahn EJ et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2019 Sep 10;140(11):e596-e646. doi: 10.1161/CIR.0000000000000678.
Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, Benetos A ET AL; ESC National Cardiac Societies; ESC Scientific Document Group. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2021 Sep 7;42(34):3227-3337. doi: 10.1093/eurheartj/ehab484
Blue L, Kranker K, Markovitz AR, Powell RE, Williams MV, Pu J, Magid DJ, McCall N, Steiner A, Stewart KA, Rollison JM, Markovich P, Peterson GG. Effects of the Million Hearts Model on Myocardial Infarctions, Strokes, and Medicare Spending: A Randomized Clinical Trial. JAMA. 2023 Oct 17;330(15):1437-1447. doi: 10.1001/jama.2023.19597
Tsao CW, Aday AW, Almarzooq ZI, Anderson CAM, Arora P et al. American Heart Association Council on Epidemiology and Prevention Statistics Committee and Stroke Statistics Subcommittee. Heart Disease and Stroke Statistics-2023 Update: A Report From the American Heart Association. Circulation. 2023 Feb 21;147(8):e93-e621. doi: 10.1161/CIR.0000000000001123
British Heart Foundation [Internet]. Heart & Circulatory Disease Statistics 2023; [consultado el 6 de agosto de 2023]. Disponible en: https://www.bhf.org.uk/what-we-do/our-research/heart-statistics/heart-statistics-publications/cardiovascular-disease-statistics-2023
Byrne RA, Rossello X, Coughlan JJ, Barbato E, Berry C, Chieffo A et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191
Lee PY, Saad K, Hossain A, Lieu I, Allencherril J. Initial Evaluation and Management of Patients Presenting with Acute Chest Pain in the Emergency Department. Curr Cardiol Rep. 2023 Dec;25(12):1677-1686. doi: 10.1007/s11886-023-01984-6.
Yukselen Z, Majmundar V, Dasari M, Arun Kumar P, Singh Y. Chest Pain Risk Stratification in the Emergency Department: Current Perspectives. Open Access Emerg Med. 2024 Feb 4;16:29-43. doi: 10.2147/OAEM.S419657. PMID: 38343728; PMCID: PMC10853047.
O'Rielly CM, Harrison TG, Andruchow JE, Ronksley PE, Sajobi T, Robertson HL, Lorenzetti D, McRae AD. Risk Scores for Clinical Risk Stratification of Emergency Department Patients With Chest Pain but No Acute Myocardial Infarction: A Systematic Review. Can J Cardiol. 2023 Mar;39(3):304-310. doi: 10.1016/j.cjca.2022.12.028
Lee CC, Huang SS, Yeo YH, Hou YT, Park JY, Inoue K, Hsu WT. High-sensitivity-cardiac troponin for accelerated diagnosis of acute myocardial infarction: A systematic review and meta-analysis. Am J Emerg Med. 2020 Jul;38(7):1402-1407. doi: 10.1016/j.ajem.2019.11.035
Chiang CH, Chiang CH, Pickering JW, Stoyanov KM, Chew DP, Neumann JT et al. Performance of the European Society of Cardiology 0/1-Hour, 0/2-Hour, and 0/3-Hour Algorithms for Rapid Triage of Acute Myocardial Infarction : An International Collaborative Meta-analysis. Ann Intern Med. 2022 Jan;175(1):101-113. doi: 10.7326/M21-1499.
Jutkowitz E, Hsiao J, Celedon M, Erqou S, Konnyu K, Rudolph J, Baig M, Trikalinos T, Ngamdu K, Kanaan G, Tran TP, Rickard T, Cui S, Balk E. Accelerated Diagnostic Protocols Using High-sensitivity Troponin Assays to “Rule In” or “Rule Out” Myocardial Infarction in the Emergency Department: A Systematic Review. Washington (DC): Department of Veterans Affairs (US); 2023 Mar.
Sprockel JJ, Álvarez JM, Bohórquez JC, Herrera GE, Hurtado JE, Álzate JP, DíazTagle JJ. Protocolos de diagnóstico acelerado basados en troponina de alta sensibilidad en el diagnóstico del dolor torácico: una revisión sistemática. Rev Argent Cardiol. 2023;91(4):290-297. doi: 10.7775/rac.es.v91.i4.20662.
Mark DG, Huang J, Kene MV, Sax DR, Cotton DM, Lin JS et al; Kaiser Permanente CREST Network Investigators. Prospective Validation and Comparative Analysis of Coronary Risk Stratification Strategies Among Emergency Department Patients With Chest Pain. J Am Heart Assoc. 2021 Apr 6;10(7):e020082. doi: 10.1161/JAHA.120.020082.
Sharp AL, Baecker AS, Shen E, Redberg R, Lee MS, Ferencik M, Natsui S, Zheng C, Kawatkar A, Gould MK, Sun BC. Effect of a HEART Care Pathway on Chest Pain Management Within an Integrated Health System. Ann Emerg Med. 2019 Aug;74(2):171-180. doi: 10.1016/j.annemergmed.2019.01.007
Stopyra JP, Snavely AC, Lenoir KM, Wells BJ, Herrington DM, Hiestand BC et al. HEART Pathway Implementation Safely Reduces Hospitalizations at One Year in Patients With Acute Chest Pain. Ann Emerg Med. 2020 Nov;76(5):555-565. doi: 10.1016/j.annemergmed.2020.05.035
Sweeney M, Bleeze G, Storey S, Cairns A, Taylor A, Holmes C et al. The impact of an acute chest pain pathway on the investigation and management of cardiac chest pain. Future Healthc J. 2020 Feb;7(1):53-59. doi: 10.7861/fhj.2019-0025.
Dawson LP, Smith K, Cullen L, Nehme Z, Lefkovits J, Taylor AJ, Stub D. Care Models for Acute Chest Pain That Improve Outcomes and Efficiency: JACC State-of-the-Art Review. J Am Coll Cardiol. 2022 Jun 14;79(23):2333-2348. doi: 10.1016/j.jacc.2022.03.380.
Gulati M, Levy PD, Mukherjee D, Amsterdam E, Bhatt DL, Birtcher KK et. 2021 AHA/ACC/ASE/CHEST/SAEM/SCCT/SCMR Guideline for the Evaluation and Diagnosis of Chest Pain: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation. 2021 Nov 30;144(22):e368-e454. doi: 10.1161/CIR.0000000000001029
Mahler SA, Ashburn NP, Supples MW, Hashemian T, Snavely AC. Validation of the ACC Expert Consensus Decision Pathway for Patients With Chest Pain. J Am Coll Cardiol. 2024 Apr 2;83(13):1181-1190. doi: 10.1016/j.jacc.2024.02.004.
Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, Leeflang MM, Sterne JA, Bossuyt PM; QUADAS-2 Group. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Ann Intern Med. 2011 Oct 18;155(8):529-36. doi: 10.7326/0003-4819-155-8-201110180-00009.
Schünemann HJ, Mustafa RA, Brozek J, Steingart KR, Leeflang M, Murad MH et al; GRADE Working Group. GRADE guidelines: 21 part 1. Study design, risk of bias, and indirectness in rating the certainty across a body of evidence for test accuracy. J Clin Epidemiol. 2020 Jun;122:129-141. doi: 10.1016/j.jclinepi.2019.12.020
Schünemann HJ, Mustafa RA, Brozek J, Steingart KR, Leeflang M, Murad MH et al; GRADE Working Group. GRADE guidelines: 21 part 2. Test accuracy: inconsistency, imprecision, publication bias, and other domains for rating the certainty of evidence and presenting it in evidence profiles and summary of findings tables. J Clin Epidemiol. 2020 Jun;122:142-152. doi: 10.1016/j.jclinepi.2019.12.021.
